がんという病気が広く知られていることもあり「がんが転移した」と一度は聞いたことがあるかと思います。
また、主治医から「がんが転移しています」と告知され、「癌転移に適した治療は、どこにあるのか」と治療法を探していたり、「もうダメなのかも」と気持ちが落ち込んでいたりする方もいらっしゃいます。
さらに、がんが転移する原因や理由について理解しておらず、ご判断に困っていらっしゃる方もいらっしゃることでしょう。
しかし、がんが転移する理由を知り治療方法を知ると、人生を諦める必要がないことにお気づきいただけるかと思います。
がんの転移について、わかりやすくお伝えいたしますので、ぜひ最後までお読みください。
がんの転移の基本知識
まず、がん転移の基礎知識について理解を深めていきましょう。
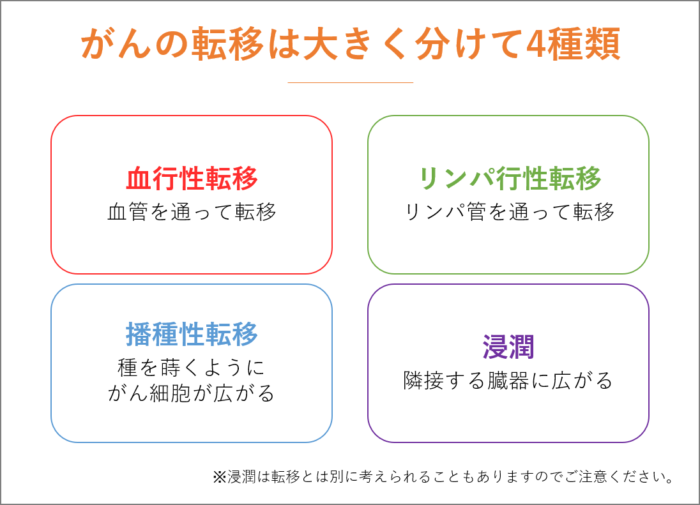
がんの転移は、大きく4種類あります。
血管を通って転移する「血行性転移」、リンパ管を通って転移する「リンパ行性転移」、種を蒔くようにがん細胞が広がっていく「播種性転移」、隣接する臓器に広がっていく「浸潤」です。
浸潤は転移とは別に考えられることもありますのでご注意ください。
また、最初に発生した臓器から遠方にある臓器にがんが転移することを「遠隔転移」といいます。
がん転移はなぜ起こる?原因と背景
がん転移は、がんの進行に伴って起こりますが、がんの種類や発生場所によって転移の仕方が異なります。
例えば、胃がんであっても、がん細胞がバラバラに拡散し進行が速い未分化型のスキルス胃がんであれば、腹膜へ転移することが多い一方で、分化型胃がんはリンパ節への転移が最初に発生するケースが多いです。
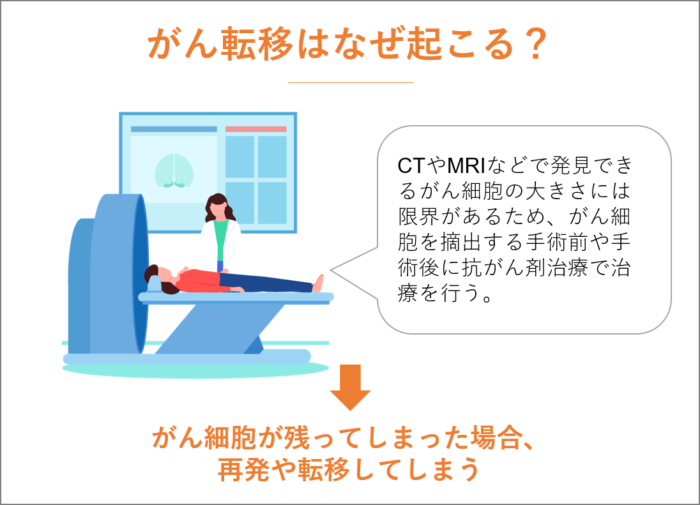
治療後にがん転移が確認された場合は、がん細胞を完全に取り除くことができなかったことが原因とされています。
CTやMRIなどで発見できるがん細胞の大きさには限界があります。運良く小さながん細胞が見つかったとしても、すべてのがん細胞を見つけたとは言い難く、どこかに隠れている可能性があります。
小さな癌が潜んでいる可能性があるため、がん細胞を摘出する手術前や手術後に抗がん剤治療で治療を行うのですが、がん細胞が残ってしまった場合、再発や転移してしまうのです。
がん転移のメカニズム。がん細胞の移動と増殖の仕組み
播種性転移のメカニズムについては、まだ不明な点も多く研究が進められていますので、血行性転移とリンパ性転移についてみていきましょう。
がんが転移してしまうのは、血液が循環しているからといっていいでしょう。
血液とリンパ液の流れに乗って、がん細胞は移動します。がん細胞が移動し、リンパ節などで増殖したのが転移です。
血液もリンパ液も一方通行で流れていますので、がんが発生した場所(原発)から、どこにがんが転移しやすいかが判明しています。
もう少し詳しくみていきましょう。
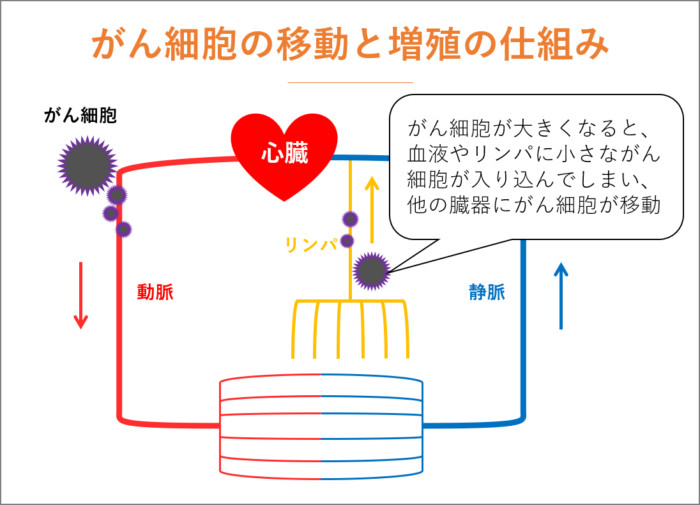
私たちの身体は、血液が循環し栄養や酸素を身体の隅々まで行き渡らせています。
血液は、心臓から動脈を使って全身に送り出され、静脈で心臓に戻ってきます。また、リンパ管を使って静脈に合流し心臓に戻るルートもあります。複数のリンパ管が合流するポイントがリンパ節です。
胃や腸、筋肉など体のいたるところで、毛細血管から血液の一部である血漿(けっしょう)やタンパク質などが外に出て、組織液となります。
体の細胞や臓器は組織液の中に浮いていると考えるとイメージしやすいかもしれません。
組織液には細胞から出た老廃物や細菌、ウイルス、がん細胞などの異物が含まれており、一部は血管内に戻り静脈から心臓に戻り、残りはリンパ管に取り込まれてから静脈に合流し心臓に戻ります。
がん細胞が大きくなっていくと血液やリンパに小さながん細胞が入り込んでしまい、他の臓器にがん細胞が移動してしまうのです。
なお、リンパ管に入った液体のことをリンパ液(単にリンパとも)といい、薄い黄色をしています。薄い黄色になってしまう理由は、血液の赤い色の素である赤血球は大きすぎて血管から外に出られないためです。
また、小腸から取り込んだリンパ液は脂肪を含んでいるため乳白色をしており、小腸の内壁にあるリンパ管は乳糜管(にゅうびかん)と呼ばれます。
再発と転移の違いとは?
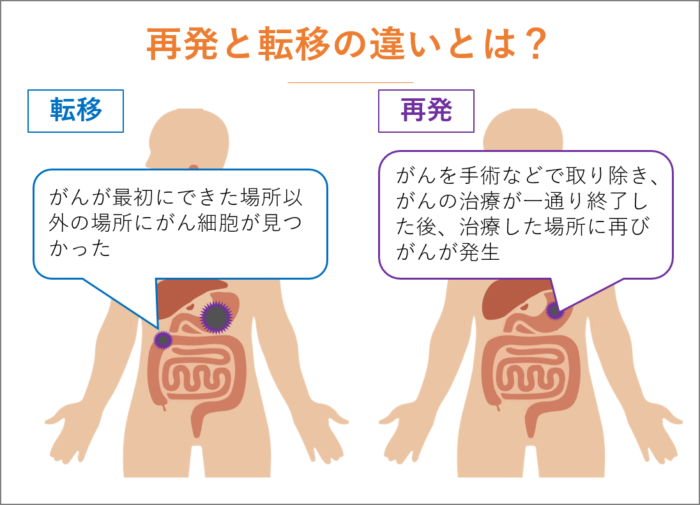
再発とは、がんを手術などで取り除き、がんの治療が一通り終了した後、治療した場所に再びがんが発生した状態のことを指します。
転移は、がんが最初にできた場所以外の場所にがん細胞が見つかったことを指します。がん治療の有無に関係なく、がんが進行してしまうと転移は発生します。
例えば、胃で発生したがん細胞が、リンパ節や肝臓などに移動してしまったことを転移といいます。
一方、再発の場合はどうでしょうか。
胃がんがステージⅠで発見され手術など一連の治療を受けた。4年後、肝臓でがん細胞が発見された。がん細胞を検査したところ、胃がんからの転移だとわかり、がんが再発していることが判明した。
以上のように、再発と転移は異なりますが、再発した際に転移も発生していることが多いので、注意が必要です。
全身転移がんのリアル。手術の難しさと発見のタイミング
血液やリンパの流れでがんが転移し全身に行き渡ってしまうと、手術でがんを取り除くことは不可能です。
もし仮に手術で取り除こうとすると、手術時間が長くなるだけではなく、取り除く量も多くなり、体への負担が大きく、体力、免疫力を奪ってしまい、逆にがんの勢いが増してしまう可能性があります。
転移が進むと手術はもちろんのこと放射線治療もできなくなり、統合医療を組み込まなければ抗がん剤による全身治療で余命を伸ばす治療となります。
骨転移とその影響。治療の難しさと継続的な管理の重要性
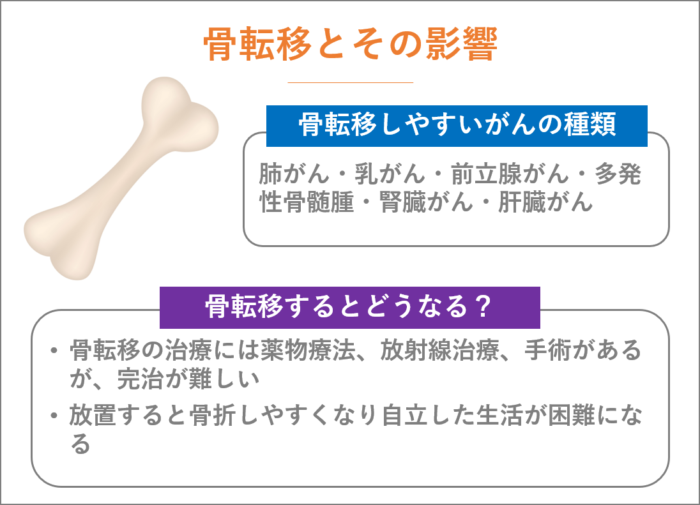
どのがんでも骨転移(こつてんい)をする可能性がありますが、肺がん・乳がん・前立腺がん・多発性骨髄腫・腎臓がん・肝臓がんは、骨転移しやすいがんとして知られています。
骨転移の治療には、薬物療法、放射線治療、手術がありますが、完治が難しいのが実情です。
完治が難しいため、生活の質を維持または向上させる目的での治療となるため継続的に管理していく必要があります。
放置しておくと、骨折しやすくなり自立した生活が困難になってきますので、ご注意ください。
転移のタイミング。診断時から治療後までの様々な状況
がんが進行した状態で発見され、すでに転移してしまっているケースもあれば、健康診断や人間ドックでがんが早期発見されるケース、膵臓(すいぞう)がんのように発見が難しいケースなど様々です。
どのようながんでも、早期発見されたがんは治療する選択肢が多く完治することが多い一方で、進行がんとして発見された場合は、出来る治療が限られてきます。
また、症状もステージ0などの早期がんは、ほぼ感じませんが、がんが進行し転移することで頭痛や腹痛、倦怠感などの症状が出てきます。
癌転移の痛みについて。転移部位に応じた症状
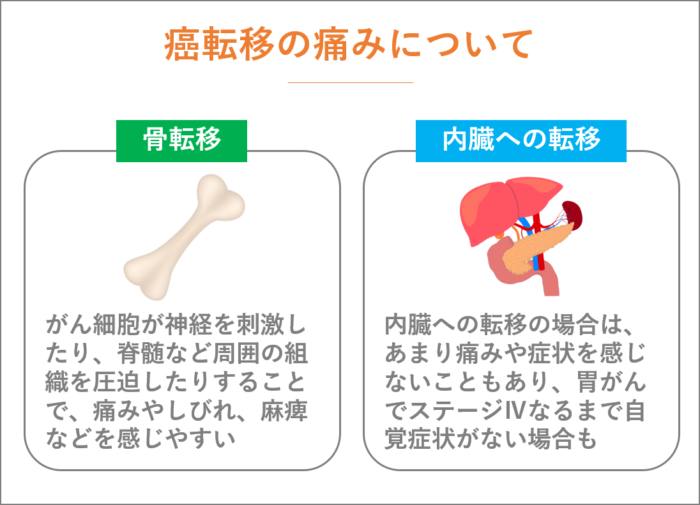
がん転移をしても痛みを感じることもあれば、あまり痛みを感じないこともあります。
骨転移すると、がん細胞が神経を刺激したり、脊髄など周囲の組織を圧迫したりすることで、痛みやしびれ、麻痺などを感じやすくなります。
一方、内臓への転移の場合は、あまり痛みや症状を感じないこともあり、胃がんでステージⅣなるまで自覚症状が無かったという方もいらっしゃいます。
がん転移の治療選択。転移癌も諦めない!治療とその可能性。明日を信じて
がんと同じ言葉であっても、最初に発生した部位によって転移の仕方、治療が異なってきます。
例えば、胃がんの転移と肺がんの転移の治療方針は根本から異なります。
「転移したから、もうダメだ」と諦める必要はありません。
局所治療:原発巣近傍の転移への対応策
乳癌で温存した部位に転移した場合、手術が考えられます。また膀胱がんのように、がんが発生した原発巣(膀胱)に再発することが多く、あまり転移しないがんも存在します。
原発巣や近傍にがんの再発が認められた場合は、手術や放射線治療が考慮され手術後に抗がん剤による治療が検討されることが多いようです。
全身治療:抗がん剤の役割

がん転移が確認されると、小さながん細胞が全身に拡散していると考えられますので、抗がん剤を使用した全身治療を実施することが大半です。
転移したがん細胞は、最初にがんが発生した場所(原発巣)の特性を持っていることが多いため、原発巣に応じた抗がん剤が用いられます。
手術不能の判断基準:手術前・手術中の発見とその対応
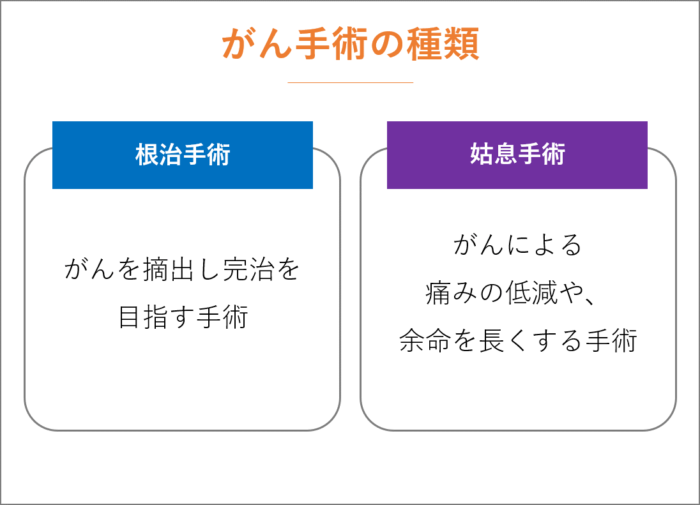
がんの手術には、大きく2通りあります。
がんを摘出し完治を目指す手術(根治手術)と、がんによる痛みの低減や、余命を長くする手術(姑息手術・姑息的治療)があります。
なお、姑息とは「一時的」という意味で使われていますので、誤解しないようご注意ください。
どちらの場合でも、手術は身体に負担がかかるものですから、下記の条件をクリアしていなければ、手術不能となります。
- 手術で余命を長くすることができる。
- 手術で得られるメリットが大きい。
また、同じ病名であっても、進行度合いや体力が異なりますので、場合によっては手術不能と判断されることもあります。
手術前にCTやMRIなどの検査でがんの状況を確認してから手術を実施しますが、予想よりもがんが大きいこともあります。
その場合の対処については、手術前のインフォームドコンセントの手続き(手術の説明)で医師から説明がありますので、細部まで確認するようにしてください。
先進的な治療法:近年の研究で明らかになったもの
先進治療とは、保険の対象に含めるかどうか検討中の治療法で、受けられる医療機関が限られています。
がんでいえば、陽子線治療や重粒子線治療が先進治療となりますが、部位によっては保険適用の治療となることもあります。
また、先進治療の技術部分は全額自己負担となることもあり、生命保険会社のがん保険でカバーされていることが多いです。
さらに、免疫療法も先進的な治療といっていいでしょう。
がんの部位によって健康保険が適用される免疫療法もあれば、自由診療となる免疫療法もあれば、研究段階の免疫療法もあります。
いずれの場合でも、効果には個人差がありますので、慎重な確認が求められます。
統合医療の力で開かれる新たな転移癌克服の道

がんの三大治療である手術、抗がん剤、放射線治療は有名ですが、他のがん治療も存在し、新たながん治療法も研究されています。
残念ながら、西洋医学に頼るばかりで、もっと幅広い視点からがん治療を考えているケースはごくわずかです。
内科や皮膚科で漢方薬が処方されても、抵抗なく受け入れているように、がん治療にも漢方薬を使ってもいいのではないでしょうか。
さらに漢方薬だけではなく、がん治療で不足しがちになるビタミンやミネラルの補給に、サプリメントを使ったとしてもいいわけです。
もっと広い視点でがん治療を行えば新たな克服の道があるのに、なかなか進めない、広い視点を忘れていないでしょうか。
この広い視点にたった医療が統合医療であり、標準治療で限界を感じていたとしても、別ルートでの回復が望めるのです。
統合医療での成功事例:転移癌を克服した方たちのストーリー
がん治療は諦めないことが、とても重要です。
主治医から「あなたには、打つ手がありません」「ホスピスを検討してみてはいかがでしょうか」などと、言われてしまうこともあるでしょう。
それでも、諦めずにがん治療に取り組み、長期にわたる余命を得た方々がいらっしゃいます。
ステージⅣと診断されたのにも関わらず、元気だったころに近い生活が送れるようになった方の声を集めましたので、ぜひお読みください。
転移しやすい癌とその特徴
がんは転移するものですが、がんの種類によって転移しやすいものと転移しにくいがんがあります。
一般的にがんは進行(ステージが上がる)に伴い、がん細胞が大きくなり、転移しやすくなってきますので、転移しやすい癌とは、進行の早いがんといってもいいでしょう。
転移しやすい癌の一覧
転移しやすいがんを下記に挙げますが、進行度合いやがんの種類によっても変わりますのでご注意ください。
- すい臓がん
- 胃がんの一部(スキルス)
- 肺がんの一部(小細胞肺癌)
- 乳がんの一部(炎症性)
- 肝細胞がん
- 肝内胆管がん(胆管細胞がん)
- 食道がん
進行の早い癌とは?急速に広がる特徴的な癌
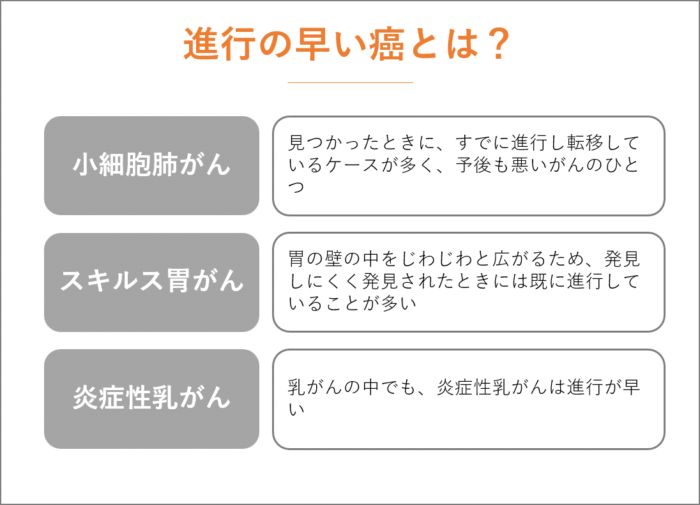
肺がんのひとつである、小細胞肺がんはとても進行の早いがんです。
見つかったときに、すでに進行し転移しているケースが多く、予後も悪いがんのひとつです。
また、スキルス胃がんも、進行の早いがんです。
胃の壁の中をじわじわと広がるため、発見しにくく発見されたときには既に進行していることが多い特徴を持ちます。
乳がんの中でも、炎症性乳がんは進行が早いです。
同じ場所(臓器)で発生したがんでも、がんの種類(組織)によって進行速度は異なりますので、誤解しないようにお気をつけください。
タチの悪い癌の識別ポイント
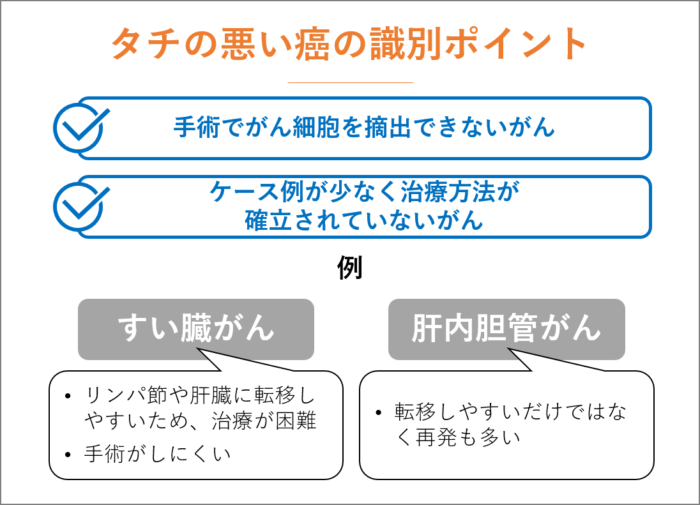
タチの悪い癌とされるのは、手術でがん細胞を摘出できないがん、ケース例が少なく治療方法が確立されていない癌です。
進行が早く、転移しやすいすい臓がんは、すい臓の周りのリンパ節や肝臓に転移しやすいため、治療が困難です。
さらに、手術がしにくいのもすい臓がんの特徴です。
また、肝内胆管がん(胆管細胞がん)もタチの悪い癌のひとつで、転移しやすいだけではなく再発も多い癌です。
転移しにくい癌とその要因
一般に転移しにくいがんは、早期発見が可能で治療しやすく、進行が遅いがんです。
なお、がんの進行は、年齢で変化するものではなく、がんの種類によって進行度合いが変わります。
しかし、高齢になりますと、がん以外の病気もお持ちであることが多く、合併症を発生しやすい、副作用が多くなりやすい傾向があります。
転移しにくい癌の一覧
転移しにくい癌を下記に挙げますが、どのような癌であってもがんの進行に伴い転移しますので、ご注意ください。
- 前立腺がん
- 女性の乳がん(一部を除く)
- 子宮内膜がん
- 子宮頸がん
- 結腸がん
- 胃がん(一部を除く)
- 大腸がん
進行速度が遅い癌とその要因
男性が罹患する前立腺がんは、進行速度が比較的遅いがんのひとつです。
がん細胞ができてから、がんと診断されるまで40年近くかかると考えられています。
なぜここまで時間がかかるのか、不明な部分も多く、今後の解明が望まれています。
生存率が高い癌の特徴
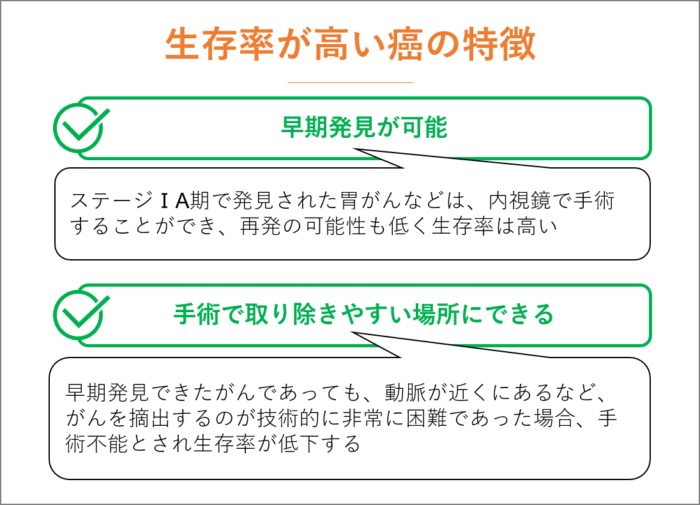
生存率が高いがんの特徴は、早期発見が可能で、手術で取り除きやすい場所にできるがんです。
早期発見できたがんであっても、動脈が近くにあるなど、がんを摘出するのが技術的に非常に困難であった場合、手術不能とされ生存率が低下してしまいます。
例えば、すい臓がんがステージⅠの状態で見つかったとしても、すでに切除できないケースが多く生存率は低くなっています。
一方、ステージⅠA期で発見された胃がんは、内視鏡で手術することができ、再発の可能性も低く生存率は高くなっています。
がんは早期発見、早期治療が生存率を高めますので、健康診断などを通して早期発見に努めるようにしましょう。
癌転移の主な部位とその特性
がんの転移は、がん細胞が血管やリンパ管を経由して、原発巣から別の場所に転移性の腫瘍を作る現象です。がんのタイプに応じて、主に転移する部位はほぼ特定されており、以下のようになります。
「肺がん」からの転移
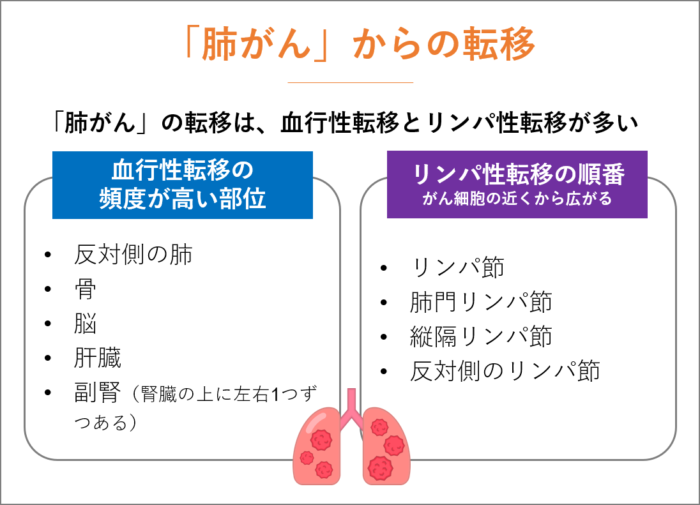
「肺がん」の転移は、血行性転移とリンパ性転移が大半を占めます。
血行性転移の頻度が高い部位。
- 反対側の肺
- 骨
- 脳
- 肝臓
- 副腎(腎臓の上に左右1つずつある)
リンパ性転移の順番(がん細胞の近くから広がります)。
- リンパ節
- 肺門リンパ節
- 縦隔リンパ節
- 反対側のリンパ節
どのような転移でも初期は、無症状であることが多いため、MRIやCTによる画像診断が必要になってきます。
「乳がん」からの転移
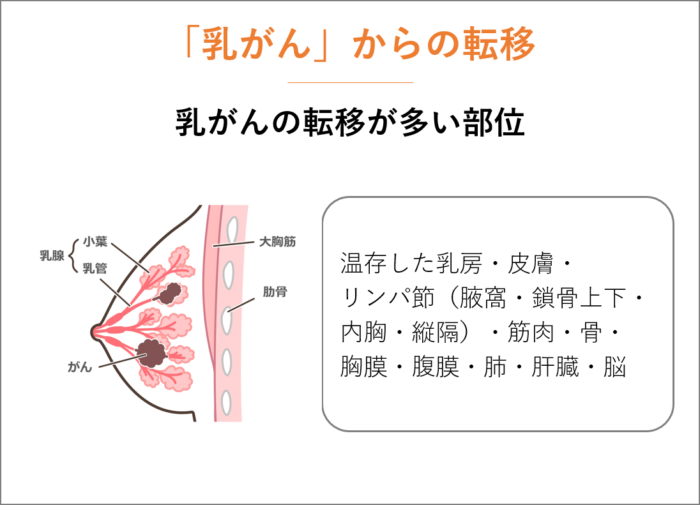
「乳癌」は、温存した乳房、皮膚、リンパ節(腋窩、鎖骨上下、内胸、縦隔)、筋肉、骨、胸膜、腹膜、肺、肝臓、脳への転移が比較的多くみられます。
骨、胸膜、腹膜、肺、肝臓、脳などへ転移してしまうと、治療が困難であり、転移が見つかってから治療しても生存期間は変わらないと考えられているため、施設によっては積極的に転移の有無を検査しないこともあります。
「胃がん」からの転移
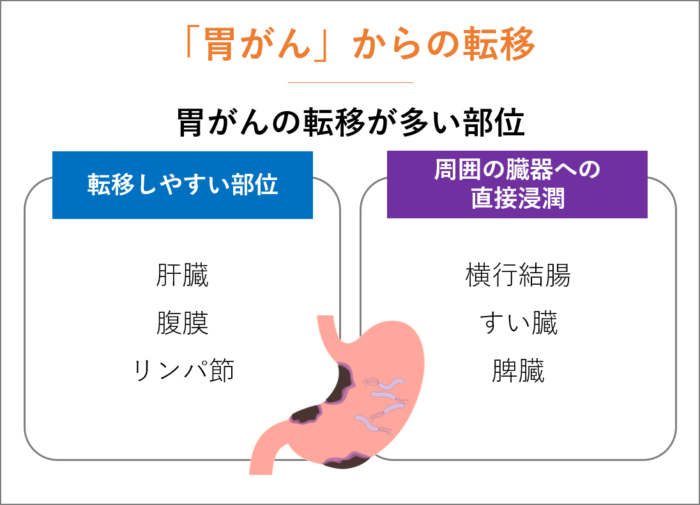
「胃がん」は、肝臓、腹膜、リンパ節に転移することが多いです。
また、胃がんが大きくなり周囲の臓器(横行結腸、すい臓、脾臓など)へと転移する(直接浸潤)こともあります。
胃がんが肝臓に転移しやすいのは、胃から肝臓へ血を流す血管(門脈)があるためです。
胃がんが見つかったら、肝臓に転移していないかCTなどでしっかり検査するようにしましょう。
「肝臓がん」からの転移
「肝臓がん」のリンパ節転移は比較的少なく、骨や肺への転移が多いです。
もちろん、胃や腸などに転移することもあります。
また、お腹の中でがん細胞が肝臓外に散らばる播種(はしゅ)という広がり方もあります。
「大腸がん・結腸がん・直腸がん」からの転移
「大腸がん・結腸がん・直腸がん」の転移しやすい部位は、肝臓、肺、腹膜です。
大腸は、大きく結腸と直腸に分けられ、結腸は結盲腸、上行結腸、横行結腸、下行結腸、S状結腸に分けられます。
肝臓に転移しやすいのは、大腸から門脈という血管を通してがん細胞が肝臓に行きやすいためです。
大腸で吸収した栄養を運ぶ役割が門脈にありますので、がん細胞も栄養と一緒になって運ばれてしまいます。
また、大腸の隣接臓器(膀胱や膣など)へ直接がんが移る(直接浸潤)こともあります。
なお、医学的には転移と浸潤は異なるものと区別していますので、ご注意ください。
「膀胱がん」からの転移
「膀胱がん」で転移しやすい部位は、肺、リンパ節、肝臓、骨などです。
膀胱がんの8割は、粘膜内にとどまる表在性のものであるため、比較的転移しにくいがんといえるでしょう。
身体全体へ癌が広がる全身転移
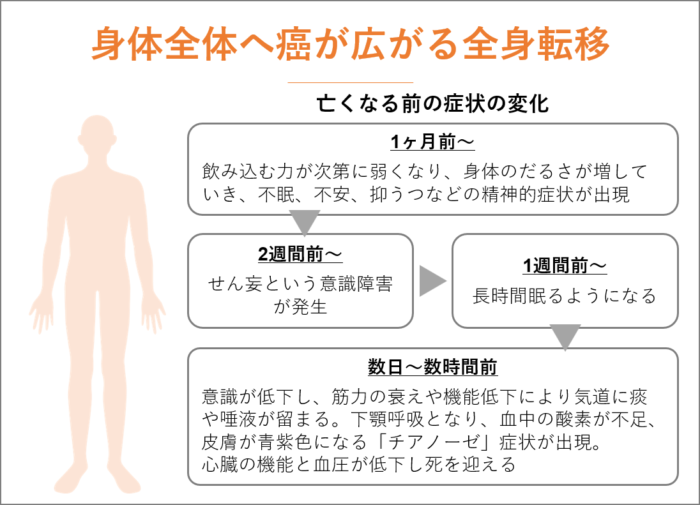
がんを治療せずに放置しておくと、進行し全身へがん細胞が転移します。
最初にどこから発生したかに関係なく、全身転移が認められる場合、末期がん・ステージⅣと診断されます。
全身に転移したからといって、すぐに身体の状態が悪化するのではなく、亡くなる1ヶ月前から、急速に悪くなっていきます。
一般的に、がんの進行に伴い、飲み込む力が次第に弱くなり、身体のだるさが増していき、不眠、不安、抑うつなどの精神的症状が出現します。
2週間ほど前になるとせん妄という意識障害が発生するようになり、1週間前となると長時間眠るようになります。
数日から数時間となると、苦痛も感じづらくなり、意識が低下していきます。また筋力の衰えや機能低下のために、気道に痰や唾液が留まる喘鳴(ぜんめい)という症状がみられ、下の顎を上下に動かす呼吸である下顎呼吸(かがくこきゅう)となり、血中の酸素が不足、皮膚が青紫色になる「チアノーゼ」症状が出現、心臓の機能が低下し、血圧が低下し死を迎えます。
リンパ節と転移の関連性
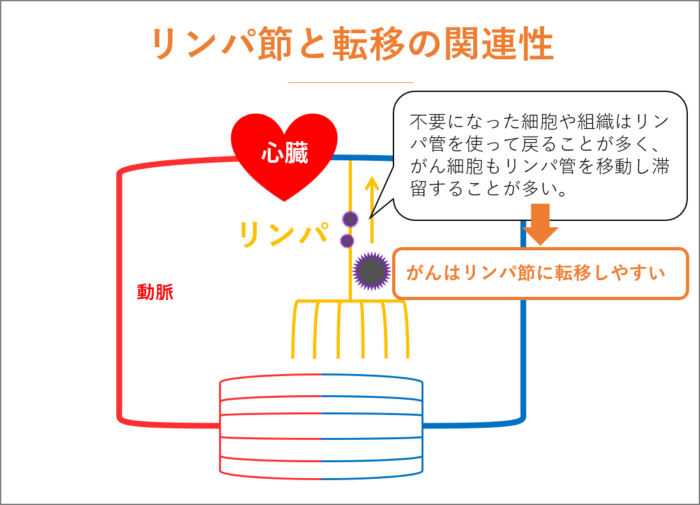
がん転移と聞くとリンパ節をよく耳にするかと思います。また、手術で「周辺のリンパ節も切除します」と医師から告げられることもあるかと思います。
リンパ節を理解するために、血液の流れを考えてみましょう。心臓から送り出された血液は、動脈、毛細血管、静脈を通り再び心臓へと戻ってきます。
毛細血管から滲み出るように酸素と栄養を肝臓や大腸などに供給し、二酸化炭素などが血液に取り込まれますが、すべてが毛細血管から戻るわけではありません。リンパ管を通して静脈に戻る別ルートが存在しています。この別ルートであるリンパ管の集まったところがリンパ節で、全身の至るところに存在しています。
不要になった細胞や組織はリンパ管を使って戻ることが多いため、がん細胞もリンパ管を使って移動し、リンパ節で滞留することが多いため、がんはリンパ節に転移しやすいのです。
癌転移時の検査方法と確認時期
がん転移の検査は、画像で確認することができるMRI、CT、PET、骨シンチグラフィなどが用いられます。
どの検査方法を用いるかは、病院の方針やがんの発生場所によって異なります。
MRI(核磁気共鳴検査)
脳転移がないかを調べるときに、よく用いられるのがMRIです。
磁気を使うため放射線被曝がなく安全に受けられますが、工事現場のような大きな騒音が伴います。
CTでは撮影しにくい、脊髄、骨盤の中、骨の断面を検査することが可能です。
しかし、心臓ペースメーカーを装着している患者さんや金属製の物質が体内にある患者さんの場合、撮影できないことがあります。
CT(コンピュータ断層検査)
肺、肝臓、副腎、リンパ節などへのがん転移の有無を調べる時に用いられるのがCTです。
また、がんの広がり具合を確認するためにCT検査を行うこともあります。
検査の目的によって、造影剤を使うことがあります。造影剤を使うときは、検査前の食事ができませんので、ご注意ください。
PET(陽電子断層撮影)
PET検査は、機能に異常があるかどうか放射線を使用して診ることで、がん転移の有無を調べます。
放射線を出す物質とブドウ糖を含んだ薬剤を静脈に注射し、全身にいきわたった後(約1時間)、PET装置で全身を撮影します。
PETは、がん細胞が正常細胞と比較し、ブドウ糖を多く取り込む性質を利用しています。
再発がんはブドウ糖を取り込む力が高いためPETで発見しやすいのですが、早期がんの発見は不得意とされています。
骨シンチグラフィ(骨シンチ)
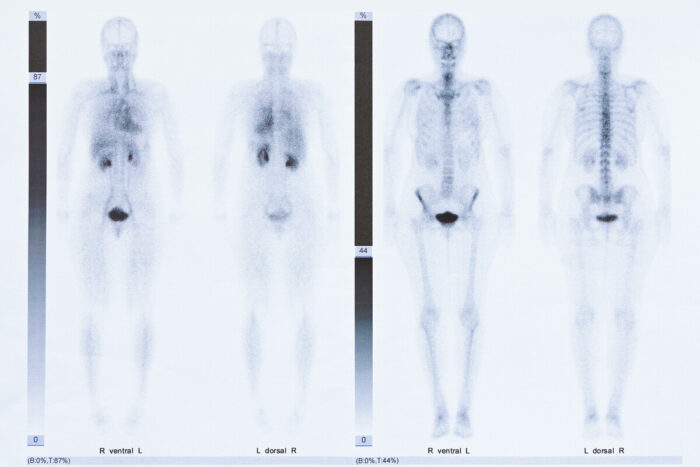
骨シンチグラフィは、全身の骨にがん転移がないかを一度に調べることができる検査です。
がん転移の他、微小骨折など一般のX線検査ではわかりにくい骨の状態を調べることができます。
骨シンチグラフィ用の薬剤(放射性薬剤)を静脈に注射し、全身にいきわたった後(約3時間)、撮影し診断します。
骨シンチグラフィだけでは、炎症や骨折、がんが判別できないため、CTやMRIを併用することが一般的です。
癌の転移はいつ確認する?
がんが発見されたら、がんに転移がないかどうか全身を検査します。
がんの進行度合いであるステージが、がん転移の有無、がんの転移先で変わってくるからです。
がん治療中も進行することもありますので、定期的にがん転移の有無を検査します。
CTで遠隔転移があり症状などから末期がんと診断されますと、がん転移の検査はあまり実施されない傾向があるようです。
また、がん治療後、再発を確認するために定期的な検査が必要です
治療困難な転移癌とその対処法
がんが転移していることが確認されますと、全身にCTやMRIでは発見できない小さながんが広がっていると考えられます。
全身に広がったがん細胞をすべて手術で摘出することはできないため、抗がん剤による治療が一般的です。
手術できない癌とその理由
どのようながんでも進行し大きくなってしまいますと、がん細胞を手術で摘出することができなくなります。
すい臓がんのように、がんが重要な血管などに入り込んでいて技術的に切除できないケースがあります。
また、病院の方針や技術、経験などによっても、手術可能かどうかの判断が分かれてきます。
なお、胆道がん(胆管がん)では、がん細胞を摘出しないで、胆道が詰まらないようにする胆道ドレナージという手術が実施されますので、ご注意ください。
完治が難しい転移癌とその治療選択
転移がんは、手術ですべてのがん細胞を摘出することが困難でありますので、手術適応とならないケースが多く治療手段が限られてしまうことから、完治が難しいといえます。
また転移がんは、全身を治療する抗がん剤が通常使われますが、効き目のあることもあれば、あまり効果が出ないこともあります。
近年、免疫療法ががんに対しても使用されるようになってきましたが、自己免疫を高める方法は免疫療法だけではありません。
標準治療外となるため一般の病院や医師が取り組むことは、まず無いのですが現在受けている治療に加えられる統合医療という治療方法もあります。
難しいと諦める前に、統合医療を取り入れることをお勧めします。
>末期がんで余命宣告されてから治る事例も多数。余命は創りだすもの
ホスピス・緩和ケアを勧められたら?

がんの標準治療が終わりを迎えると、ホスピスや緩和ケアを勧められるかと思います。
本来、緩和ケアとはステージⅠであっても実施されるもので、今までの生活を保つ上で大切な役割を果たしてくれますので、ぜひ緩和ケアを行うことをお勧めします。
ホスピスを勧められた場合は、一概に拒否するには考えものです。
ホスピスに入った方が、穏やかな精神状態でいられることが多く、そのまま治療を受け続けるよりも長く生きられる可能性が高くなるためです。
とは申しても、何とか治したいという方もいらっしゃることでしょう。
もし、治したい気持ちが強いのでしたら、統合医療に取り組んでみてはいかがでしょうか。
>緩和ケア・ホスピスをすすめられた時の対処法と検討すべきこと
癌転移後の平均余命は?癌が転移した後完治する確率はどのくらい?
転移がんがあったとしても、がん治療や完治を諦める必要は一切ないのですが、データには治療を諦めてしまった方も含まれていますので、余命や完治する確率は小さめの数字となっていることを考えておきましょう。
がんが転移した場合の平均余命は?
がん転移があった場合の平均余命は転移先によっても変わりますが、脳転移(転移性脳腫瘍)ですと半年くらいとされています。
しかし、脳転移があっても10年以上、元気な方もいらっしゃいますので、最適な治療法を考えることが必要です。
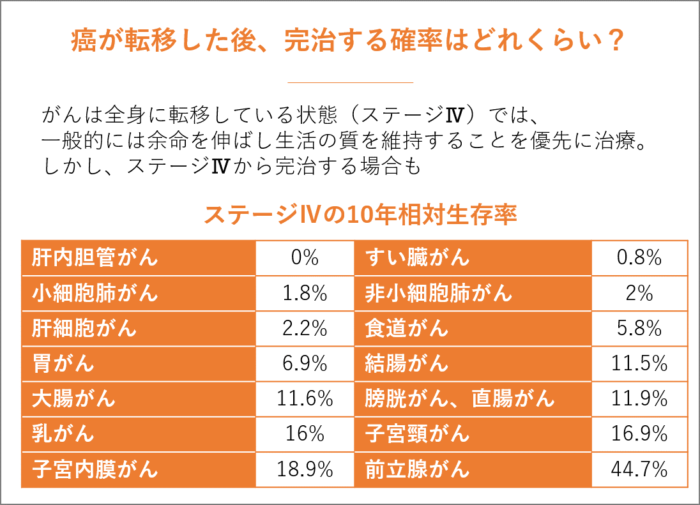
癌が転移した後、完治する確率はどれくらい?
大切なことなので先にお伝えしますと、ステージⅣの末期であっても完治しているケースが存在しています。
数字上0%とされていても、諦めないでください。
ステージⅣといえば、がんは全身に転移している状態(遠隔転移がある状態)ですので、一般的には余命を伸ばし生活の質を維持することを優先に治療するのですが、ステージⅣから完治させる方もいます。
ステージⅣで10年相対生存率をみると、肝内胆管がんは0%、すい臓がんは0.8%、小細胞肺がんは1.8%、非小細胞肺がんは2%、肝細胞がんは2.2%、食道がんは5.8%、胃がんは6.9%、結腸がんは11.5%、大腸がんは11.6%、膀胱がん、直腸がんは11.9%、乳がんは16%、子宮頸がんは16.9%、子宮内膜がんは18.9%、前立腺がんは44.7%というデータ(2008年)があります。
転移の種類、範囲や場所、ステージによって、転移後の治る確率は異なる
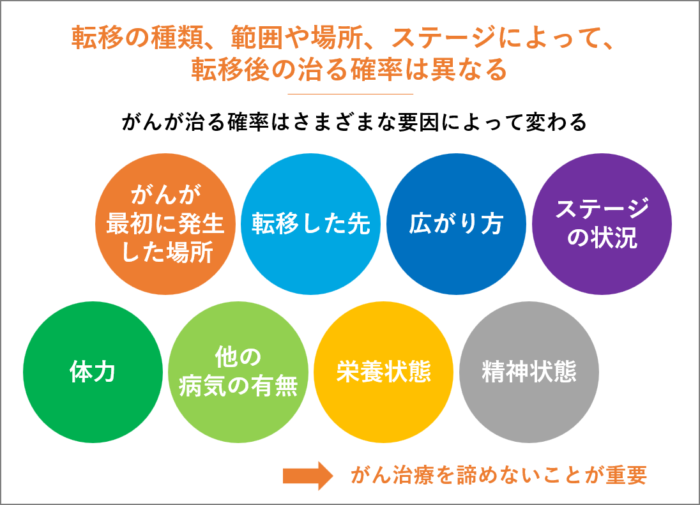
がんが最初に発生した場所(原発)、転移した先、広がり方、ステージの状況、患者様の体力、がん以外の病気の有無、栄養状態、精神状態など、さまざまな要因があるため、転移がんの治る確率は一律ではありません。
最も短命なのは「転移したから人生終わりだ」と人生そのものを諦めることだと言われています。
転移がんが見つかってもなお、がん治療を諦めないで向き合い、医師から「がんを完治させる方法はありません」と告知されてもなお、がん治療を諦めないことがすべてです。
統合医療で転移癌に向き合う方の個別相談(無料)を受け付けております。
一般社団法人日本がん難病サポート協会では、転移癌、がんの再発、末期がんで治療法の選択に悩んでいる方、抗がん剤を使用したくない方に対してのご相談を受け付けております。自分に合ったがん治療に対する向き合い方や治療法に出会うお手伝いを全力でサポートさせていただきます。
治る可能性を探る。統合医療のアプローチ
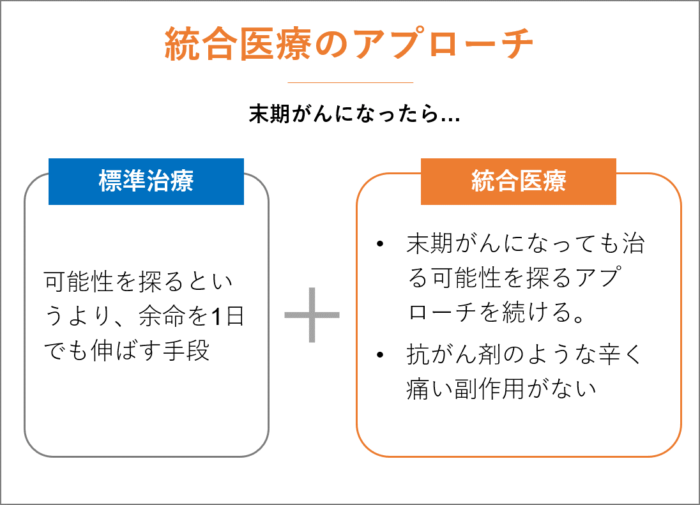
がん治療には標準治療があり、標準治療によって治療が進められますが、ステージが進むにつれて、標準治療は治る可能性を探るというより、余命を1日でも伸ばす手段となってきます。
一方、統合医療のアプローチは末期がんになっても治る可能性を探るアプローチを続けていきます。
さらに、統合医療は抗がん剤の辛く痛い副作用なしでのアプローチとなるため、精神的にも余裕が生まれます。
統合医療を知っているのであれば、治療に組み入れるのがベストといえるでしょう。
現代医療と統合医療の併用メリット

現代医療はがんの標準治療を生み出し、多くの命を助けてきました。
この現代医療に統合医療を併用することで誕生するメリットはプラスしかありません。
統合医療に取り組むことで、がんによる痛みが緩和し、場合によってはがん細胞が無くなるなど、様々な報告があります。
デメリットは無いのですが、あえて挙げるとしたら、主治医が権威的に統合医療を否定することくらいでしょう。
当協会の役割。癌患者と家族のサポート
海外では、がん治療に統合医療を行うことは一般的になりましたが、日本では統合医療に取り組まれる方が少ないのが実情です。
当協会では、がん治療に統合医療を組み込みやすくするためのサポートの他、患者様、ご家族様へのサポートも行なっております。
がん治療に統合医療を組み込んでみたい、私でも統合医療で治療可能だろうか、など小さなことでも構いません。お気軽にご相談ください。
よくある質問
癌が転移した後、完治する確率はどれくらいですか?
がんの原発部位、転移先によって、完治する確率は異なります。
一般的に原発部位近傍のリンパ節までの転移であれば、完治できる可能性は高く、原発部位から離れたところに転移している場合は、完治できる可能性は低くなります。
転移の範囲や場所によって、治る確率は異なりますか?
転移の範囲が狭ければ、治る確率は高く、転移先が多い場合は治る確率が低くなります。
癌の種類やステージごとの転移後の治る確率を教えてください。
一般的にステージが進むほど治る確率は低くなります。がんの部位別、種類別に専門医や研究者が存在するくらい、がんの種類は非常に多く、同じ胃がんであっても転移のしやすさ、転移後の治る確率が異なります。さらに年齢や患者様の体力や精神力といった部分も左右します。治る確率を考えるより、がんを治す統合医療を考えることをおすすめします。
どのような治療方法が転移癌に対して高い成功率を持っていますか?
がん転移後から完治できる可能性の高い治療法は極めて少なく、一般的には余命を伸ばす治療が行われます。しかし、統合医療を入れることで望み薄の状態から希望を持てる状態へと変わってくることが多いです。
転移癌の治療成功後、再び転移するリスクはどれくらいありますか?
転移してしまったがん細胞をすべて治療で取り除くことができるのであれば、再び転移するリスクは低くなるのですが、一般的には再発、転移するリスクは高いといって間違いありません。しかし、食生活の改善や統合医療による治療を実施することで再発・転移リスクを最小にすることが可能です。




